PORTADA
Llegó el mes más crítico para Colombia
La saturación de las unidades de cuidados intensivos dejaría al país de cara a la fase más dolorosa y difícil de la pandemia: elegir a quién darle la posibilidad de vivir. ¿A cuánto estamos de esa pesadilla?

Conquistar una cumbre suele ser un desafío digno de gran esfuerzo. Sin embargo, desde que Colombia entró en modo pandemia, el ‘pico’ se convirtió en una meta tan temida como tenebrosa. Todos sabían que ese momento llegaría y los esfuerzos siempre gravitaron en prepararse para evitar un mayor número de muertos. Las cuarentenas y las medidas restrictivas buscaron aplanar la curva de contagio y retrasar el pico para poder atender a los enfermos.
Hoy, casi cuatro meses después, llegó la hora de la verdad. Todos, Gobierno, mandatarios locales, pero sobre todo la comunidad médica, buscan evitar a toda costa que los hospitales lleguen a que el número de pacientes graves supere al de las camas de cuidados intensivos disponibles para salvarlos. Es una carrera para salvaguardar la vida. Cuando un paciente covid se agrava hasta necesitar un respirador, el acceso a este aparato le da una posibilidad promedio del 50 por ciento de ganar esa batalla.
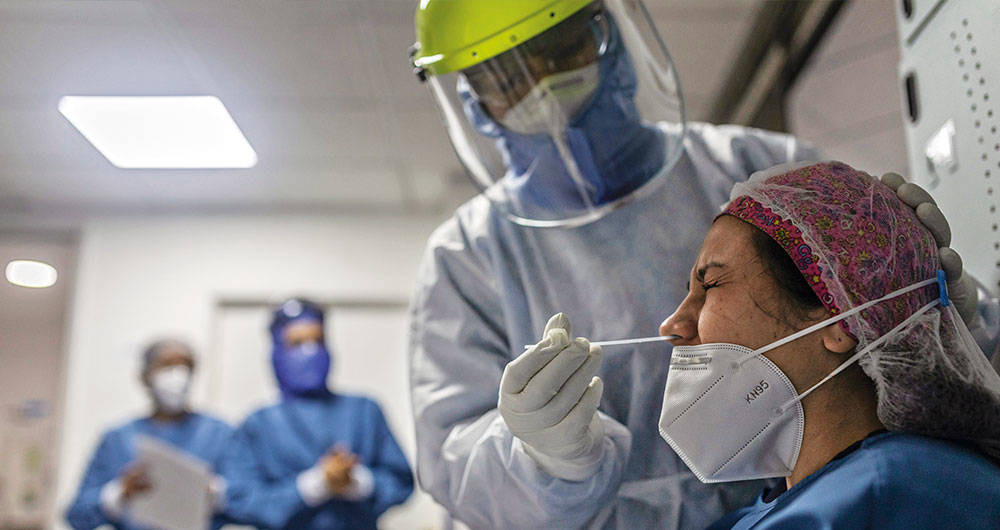
La angustia por conseguir ventiladores hizo olvidar que se necesita el personal médico especializado para utilizarlos. En muchas regiones del país, la falta de médicos intensivistas hará que, aun con estos aparatos, las ucis no puedan funcionar.
La semana pasada, este miedo se sintió en varias ciudades del país y sacudió en especial a Bogotá. En esta última, la capacidad hospitalaria alcanzó el 84 por ciento. Otras capitales sintieron el mismo remezón a su manera. Cali, que había logrado la proeza de duplicar con rapidez el número de ucis, cerró con 84 por ciento. Montería decretó alerta roja, pues llegó al 81 por ciento y los contagios hicieron cerrar incluso la alcaldía. En Maicao advirtieron que solo quedaban cuatro camas disponibles. En Bucaramanga el panorama dio un vuelco total: Santander pasó de ser un posible departamento no-covid en mayo a declarar la alerta naranja en julio por superar el 67 por ciento de ocupación en ucis. Incluso Medellín, la ciudad modelo en el manejo de la pandemia, advirtió que estaba a punto de entrar en alerta naranja, mientras que sus vecinos –como Apartadó– anunciaban haber cruzado la frontera del 100 por ciento.
Llegar al pico es inevitable. La pregunta es qué tan preparado está el país y qué tan duro será el golpe.
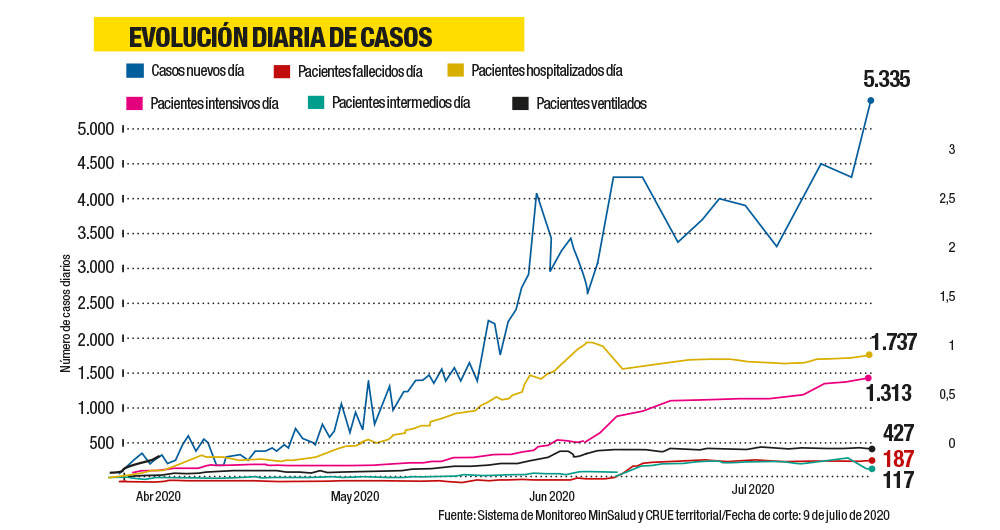
Colombia está en una carrera por aumentar la capacidad hospitalaria (la meta es 10.000 camas y van en 7.400), pero las cifras del virus crecen a un ritmo superior. La velocidad de contagios en los cuatro meses de la pandemia ha mostrado que la presencia del coronavirus se duplica en un periodo de 15 a 20 días. El viernes el país pasó los 140.000 casos y tuvo récord en cifras de fallecidos (211) y nuevos contagios diarios (6.803). A ese ritmo, epidemiólogos consultados por SEMANA calculan que, en 15 días, la nación podría llegar a tener un acumulado de 9.350 muertos.
Lo más leído
Muchos no han entendido que esa capacidad de las ucis está íntimamente ligada a la cantidad de infectados. Se sabe que el 80 por ciento de los casos se maneja en la casa y 20 por ciento debe acudir al hospital. De esos, del 3 al 5 por ciento presentan problemas respiratorios que requieren cuidados intensivos. Pero mientras más infectados haya, más enfermos necesitarán camas en las ucis. “Entonces, si tiene 100 casos, 5 estarán afectados de gravedad; pero si tiene 1.000, son 50; y si son 10.000, son 500; y si tiene 100.000, son 5.000”, dice el intensivista Mario Gómez, de la clínica San José.
Como no hay una medida más efectiva para evitar la propagación del virus que el aislamiento social, Bogotá, ad portas de llegar a números rojos, decidió volver a guardarse. Los costos económicos y sociales que estas cuarentenas han tenido en Colombia y en el mundo son monumentales. En el país, los expertos estiman una caída de la economía superior al 6 por ciento, mientras que la tasa de desempleo a junio va en 22 por ciento, la más alta de América Latina.
No obstante, la alerta de un posible colapso del sistema de salud hizo que la Casa de Nariño y el Palacio de Liévano apostaran sin titubeos a este cierre parcial. El presidente Duque explicó que tomaron la medida para quitarle la “velocidad exponencial” al ritmo de contagios. Así, Bogotá tendrá cuarentenas estrictas por localidades entre el 13 de julio y el 23 de agosto.
Vea en video el riesgo que tienen las actividades cotidianas en la pandemia
El colapso del sistema hospitalario ha sido aterrador en los países en los que se ha presentado. A Italia tuvieron que llegar de emergencia médicos cubanos, recibidos en medio de lágrimas y aplausos. Nueva York, la gran capital del mundo, levantó rápidamente carpas en el Central Park y tuvo que acudir a un enorme buque hospital. España llamó a pensionados y estudiantes del cuerpo de salud cuando su personal no dio abasto. Y Francia se vio obligada a enviar en helicópteros militares a sus pacientes para que los atendieran en hospitales en Alemania.
La llegada al pico, como lo han padecido muchos países, ya viene para Colombia. Con el agravante de que aquí, a diferencia de Europa, coincidió la reapertura económica con el ascenso al punto más alto de la curva. La pregunta es qué tan preparado está el país y qué tan duro será el golpe.
¿Qué pasa en Colombia si esto sucede?
En números globales, el país no está aún en rojo. La disponibilidad de ucis en el ámbito nacional está en 36 por ciento, lo cual ha permitido trasladar pacientes de ciudades que han llegado al 100 por ciento, como Barranquilla, a otras en donde hay camas libres. En los fallecimientos, el aspecto más duro de la pandemia, la nación aún registra índices menores que en otras latitudes. En Reino Unido esa tasa es de 659 por cada millón de habitantes; en España, 607; en Italia, 578; en Francia, 459; en Estados Unidos, 403; en Brasil, 326; en México, 250, y en Colombia, 93.
Solo que en ciertos puntos del país la situación supera de lejos este promedio. La urgencia de Bogotá, por ejemplo, está en que algunas de sus clínicas y hospitales ya han llegado al 100 por ciento de ocupación de sus ucis. Esta semana el mapa con el que la ciudad hace seguimiento comenzó a llenarse de señales rojas. Aparecían en la clínica Reina Sofía, La Colina, la Clínica del Country, el hospital San José, el San Rafael, el Cancerológico, Marly, Palermo y algunos otros.
A este ritmo, Colombia podría tener en 15 días un acumulado de más de 9.300 muertos.
Tomar una decisión tan estricta como hacer cierres parciales tiene justamente el propósito de postergar más el pico, pero no evitarlo. El viernes la alcaldesa explicó que la ciudad espera “pasar, ya no aplazar el pico, hacia mediados o finales de agosto... es imposible con seis millones de personas en la calle. Es un riesgo que bajo ninguna circunstancia podemos permitirnos. Si colapsan las ucis, colapsa la vida y con eso colapsa todo, incluida la economía”. En población, las cuarentenas estrictas por localidades significan algo así como cerrar Medellín cada 15 días.
El serrucho y el virus
Pero el coronavirus en cada ciudad es un universo. El ministro de Salud, Fernando Ruiz, suele explicar el modelo de Colombia como un serrucho, en el que algunas regiones van hacia el pico, mientras otras van a la baja. Las dinámicas de la enfermedad, las medidas que tomen los alcaldes y la disciplina de las poblaciones determinan el resultado.
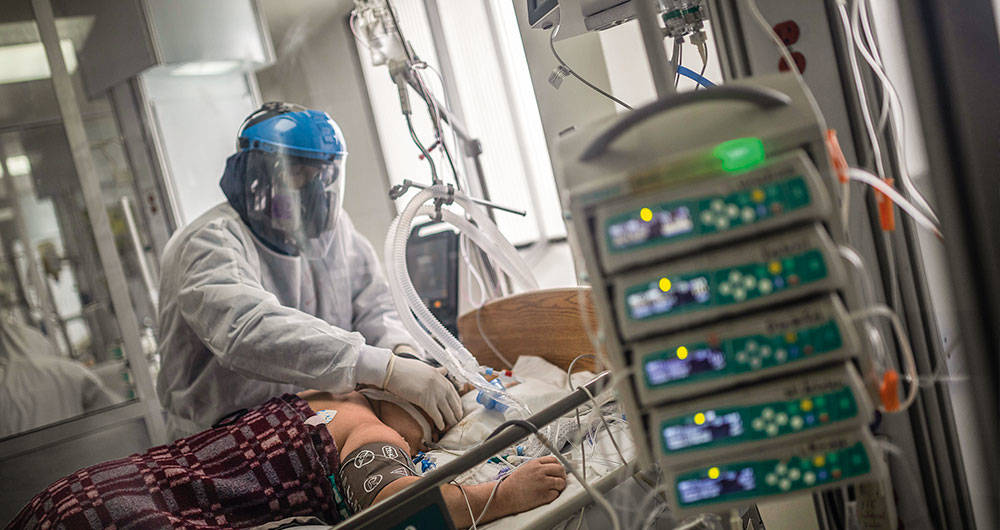
Los pacientes de covid-19 que están en cuidados intensivos pueden durar hasta 15 días en estas camas, sin saber si vivirán o morirán. La rotación es muy baja.
La semana pasada, varias ciudades más entraron en alerta. Cali es el ejemplo más significativo de que el aumento de la capacidad hospitalaria tiene que estar siempre ligado a las medidas de autocuidado. Duplicó sus camas (de 400 a 820) gracias a alianzas con el sector privado y una buena gestión. Sin embargo, cerró la semana con una ocupación del 83 por ciento de sus ucis. “Me preocupa que haya una fatiga de la cuarentena, y desafortunadamente nos llega cuando tenemos la mayor tasa de crecimiento de la pandemia”, le dijo a SEMANA el alcalde Jorge Iván Ospina. En la ciudad han aumentado las fiestas, incluso algunas de más de 500 personas. Aun así, el mandatario considera “irresponsable” plantear el regreso a una cuarentena estricta, pues los estragos económicos también pueden ser devastadores.
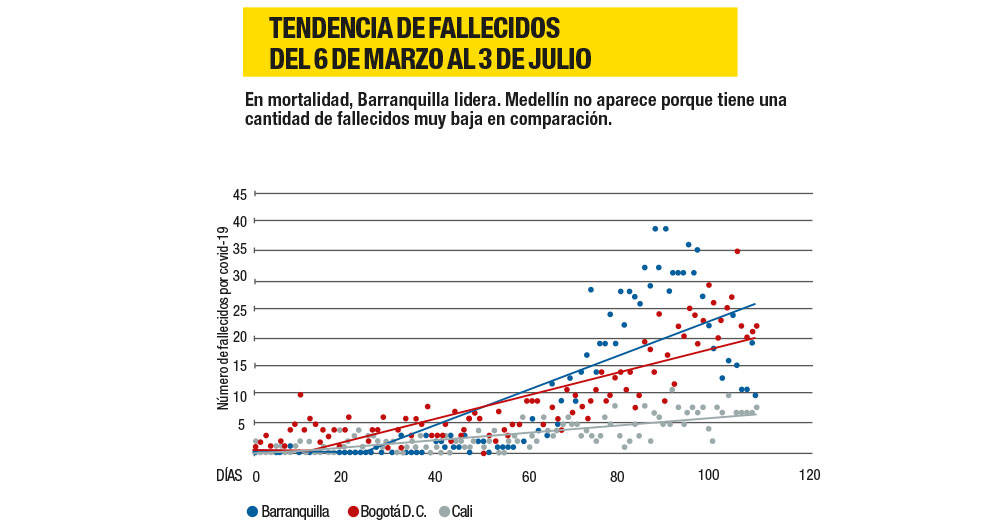
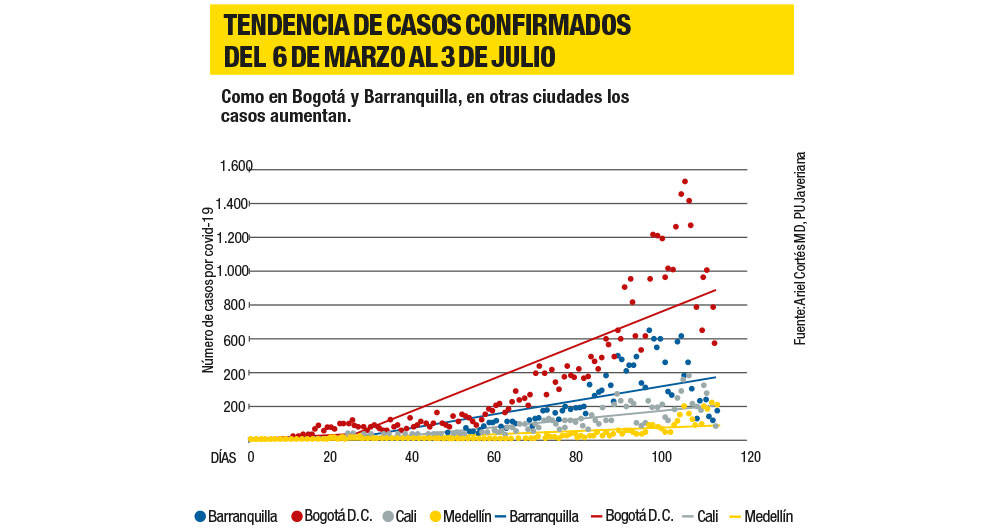
La costa Caribe vive varias realidades al mismo tiempo. Hasta ahora Barranquilla y Cartagena eran las dos capitales en mayor peligro, pero en los últimos días estalló una crisis que no tenía esos mismos reflectores: Córdoba. El departamento tomó el control de las ucis, públicas y privadas, que superaron el 80 por ciento de la capacidad. Montería cerró el Mercadito del Sur, identificado como un foco de contagio, y la alcaldía, pues algunos funcionarios, como los secretarios de Salud y Gobierno, resultaron infectados. La trepada de contagios en esa capital fue enorme. El primero de julio tenían 801 casos, y el 9 del mismo mes, 1.432.
Barranquilla tiene una situación diferente. Sus cifras son altas, pero su curva de contagio va en descenso, según el alcalde Jaime Pumarejo. La ciudad, no obstante, superó los 1.000 fallecimientos este jueves, por encima de los de Bogotá. El incumplimiento de las medidas de aislamiento y una fluida movilidad laboral entre los municipios cercanos (Soledad, Malambo) hicieron que allí llegara más temprano una crisis. A diferencia del resto del país, en Barranquilla más del 70 por ciento de quienes están en ucis tiene covid-19. Esta semana la ciudad bajó la ocupación a un promedio de 75 por ciento de sus 589 camas disponibles, después de tener un pico de 90 por ciento a mitad de junio. El giro se explica en parte en que instalaron 160 nuevas ucis.
Medellín, con un contagio por cada 1.000 habitantes y una letalidad inferior al 1 por ciento –la más baja entre las principales ciudades–, ha sido una metrópoli modelo en el mundo. Sin embargo, su curva está en ascenso. Esta semana alcanzó el 78 por ciento de ocupación de las ucis, ascendió 8 puntos en tan solo 24 horas, con lo cual podría entrar en alerta naranja. Pero hay un dato positivo: en los próximos días llegarán 186 respiradores nuevos. Y otro dato que explica el ascenso: el 24 por ciento de sus pacientes en ucis han llegado trasladados de otros departamentos. Sus vecinos, como Apartadó, están al 100 por ciento de ocupación, y en Urabá registran tres y cuatro muertos por día. La capital antioqueña se prepara para recibir aún más a pacientes de Antioquia y sus alrededores.
Bucaramanga también tiene una particularidad. En comparación con las otras capitales, le va muy bien: hay un muerto por cada 100.000 habitantes y 40 contagios por cada 100.000 habitantes. Llegó a 280 casos confirmados y siete personas fallecidas. El departamento está en alerta naranja, a pesar de que tiene la ocupación en un 68 por ciento. En Bucaramanga esa cifra es menor, 61 por ciento. Según el alcalde Juan Carlos Cárdenas solo tres ucis están ocupadas con pacientes covid; las demás, por otras enfermedades. Comprarán siete ventiladores adicionales.
Más allá de las ciudades principales, otros municipios viven situaciones más apremiantes. Quibdó, por ejemplo, que no tenía cuidados intensivos en su red pública hospitalaria, acaba de recibir las primeras 10 para sumarse a las 24 del servicio privado. El Gobierno nacional les prometió 72, pero no hay espacio ni profesionales para administrarlas, por lo que deben hacer adecuaciones y convenios con las clínicas privadas. En Leticia, que hace unas cuantas semanas era el epicentro de los contagios, no hay una sola unidad de cuidados intensivos dotada a plenitud. Por eso trasladan los pacientes que se agravan a Bogotá o Villavicencio. Allí también se estima que la curva comenzó su descenso.
Asimismo, la pandemia desnudó los graves problemas de salud que ya existían tiempo atrás. Regiones que han atravesado dificultades históricas hacen un esfuerzo titánico por ponerse a la altura de la pandemia. En Tumaco, por ejemplo, la alcaldesa Emilsen Angulo celebró la llegada de las primeras 15 camas de ucis. “Nunca en la historia habíamos contado con esos equipos aquí”, cuenta. Ahora deben conseguir médicos que puedan operarlas permanentemente.
Hacen falta médicos

Mario Gómez, un médico que lleva 30 años en cuidados intensivos, dice que nunca ha visto un paciente tan difícil de manejar como el de covid-19.
Esa ausencia de personal especializado que viven las capitales se agudiza y puede volver inviable la operación en las regiones apartadas. Con la llegada de los ventiladores esa preocupación está latente. Y hay un problema adicional: los médicos ya reportan agotamiento y algunos presentan el síndrome de desgaste profesional debido a que hacen jornadas más intensas y, a veces, más largas.
En muchos hospitales hay más camas pero el mismo personal, lo que implica que muchos de ellos tendrán que duplicar su trabajo para atenderlas a todas. Con el agravante de que el personal de salud, por estar más expuesto, tiene un riesgo más alto de contagiarse, lo cual le ha costado la vida a profesionales y ha dejado por fuera de circulación a cientos de ellos. Es difícil saber a ciencia cierta el porcentaje de infectados entre los trabajadores de la salud, pero ellos experimentan una cifra desproporcionada de contagios. De acuerdo con Guillermo Ortiz, intensivista de la Clínica Santa Clara y asesor del secretario de Salud, esa cifra podría llegar al 20 por ciento. Hasta ahora en Colombia han muerto 11 médicos. A eso se suman los problemas psiquiátricos que aumentan en el gremio, que no se tratan de manera eficiente por ser tabú.
El hecho de que Colombia no haya llegado aún a escenarios dantescos como los vividos en Nueva York, el norte de Italia o Madrid demuestra que las medidas tomadas para preparar al país para el pico de la epidemia han sido acertadas. Mientras la gente estuvo encerrada en sus casas, la curva tuvo un crecimiento lento, lo que hizo que hasta final de mayo y comienzo de junio las ucis estuvieran por debajo de su capacidad de ocupación.
Además de lograr tener más respiradores, el país debe tomar medidas para que cientos de pacientes no tengan que usarlos.
Según Ariel Cortés, médico y profesor de la Universidad Javeriana, “la cuarentena sirvió para prepararnos”. Sin ella el pico habría llegado antes y, sin los nuevos respiradores, la ampliación de camas y la preparación del personal, la mortandad habría sido mucho mayor. Aunque era de esperarse que al liberar grupos de población para reabrir la economía se produjera un número adicional de casos. Por eso, hoy el virus crece a un ritmo acelerado. Pero lo preocupante es que la enfermedad está creciendo a una velocidad muy rápida.
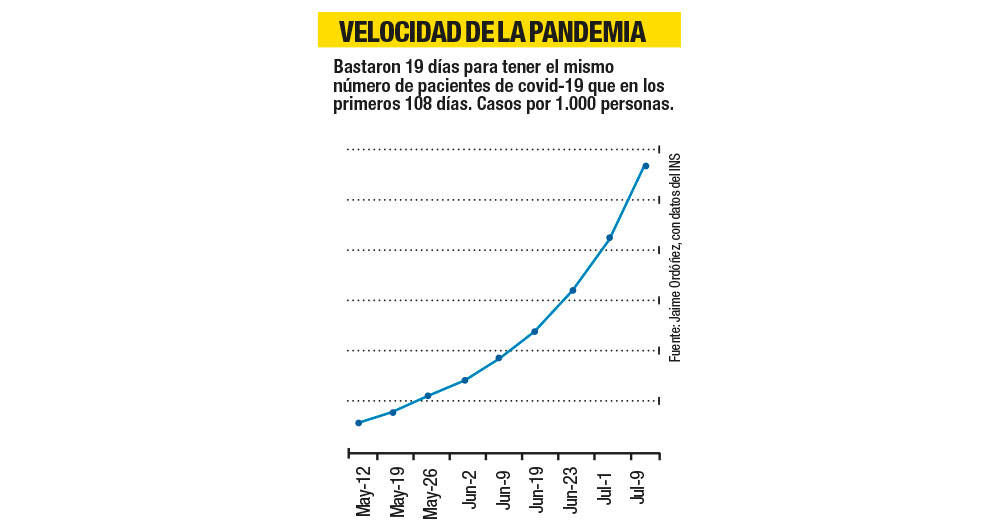
De acuerdo con el epidemiólogo Jaime Ordóñez, al 9 de junio en el país se habían identificado 133.973 casos, la mitad de los cuales sucedieron en los últimos 19 días. Es decir, solo bastaron 19 días para identificar el mismo número de pacientes con covid-19 que los primeros 108 días, lo que señala que la velocidad de la pandemia en Colombia se encuentra en ascenso. Además de esto, la positividad ha crecido, lo que implica que al tiempo que ha aumentado el número de muestras, también lo ha hecho el número de positivos en las pruebas. En conclusión, la transmisión está aumentando de manera importante.
Este fenómeno se observa sobre todo en los hospitales. En la mayoría de ellos hay un aumento de los pacientes. Henry Gallardo, director de la Fundación Santa Fe, dice que de cero camas para atender adultos con síntomas respiratorios, pasaron a 50 y llegarán pronto a 72. Y, contando las de cuidado intermedio, tienen 198 camas para pacientes de covid-19 y un equipo de 210 colaboradores más, contratados para atender esta contingencia. Aun así, Gallardo admite que los pacientes hospitalizados han aumentado, pues reciben de todas partes de Bogotá y del país mediante el centro regulador. Hasta el momento han logrado estar en equilibrio y manejarlos bien a todos. “Pero si el número de infectados sigue creciendo, nos pondrá más tensión”, dice. Santiago Cabrera, gerente de la Clínica Cardioinfantil, cuenta que ya tienen un plan B para desocupar algunas camas de otras unidades en la medida que se llenen los cuidados intensivos.
Guillermo Ortiz, intensivista del hospital Santa Clara, afirma que los médicos están con un alto nivel de incertidumbre frente a lo que van a enfrentar. “Vemos un incremento marcado de la ocupación de ucis por covid-19, y eso ha obligado a la apertura de nuevas camas de cuidados intensivos”. No obstante, el ritmo de lo que viene para ellos abre muchos interrogantes.
Esto puede desbordarse
A pesar de que las proyecciones empeoran, la situación de Colombia, comparada con otros países, es mejor. Pero puede desbordarse. Para evitar la escasez de personal especializado en las ucis han venido preparando a médicos y enfermeras para que apoyen en caso necesario. Con ayuda de la realidad virtual, algunos grupos asisten a otros en las regiones para prepararlos y guiarlos en el manejo de este tipo de pacientes. Además, hay más opciones para ampliar la capacidad de las ucis. Una, que funcionará en Bogotá, es que aquellos con patologías no tan complejas se trasladen de los hospitales a Corferias, para darles más espacio a los de covid-19.

La necesidad de ucis está ligada al número de contagios. Entre el 3 y el 5 por ciento se enferma de tal gravedad como para necesitarlas. El país superó los 140.000 casos el viernes y el umbral de 200 muertos diarios.
Un problema adicional es que en el ambiente quedó la idea de que si había respiradores, la gente se salvaba. Pero en realidad el aparato no es un tratamiento curativo ni nada parecido. Luego de siete meses de pandemia, aún la ciencia no ha encontrado una droga para tratar la enfermedad y estas ucis solo permiten dar soporte para mantener estable al paciente mientras su sistema inmune gana la batalla contra el patógeno. Gómez, que hace 30 años trabaja en cuidados intensivos, dice que nunca había visto un paciente tan difícil de manejar como el de covid-19. En esta unidad pueden durar hasta 15 días tanto los que sobreviven como los que mueren, lo que indica que la rotación de camas es muy baja. La letalidad del virus, es decir el riesgo o probabilidad de morir, es de 3,52 por ciento. El promedio mundial es de 4,5 por ciento.
Sin embargo, lo que más alerta a los expertos es que parece como si hubiera una Colombia que perdió el cuidado de sí misma y vive como si no pasara nada. Eso aterra a los médicos. “Si todos nos vamos al Campín y nos abrazamos unos a otros, no habrá ciudad del mundo que pueda cobijar a todos los enfermos”, advierte el intensivista Guillermo Ortiz. Ampliar la capacidad de las ucis es necesario, pero la lucha contra el virus no está ahí. El país debe trabajar por traer los respiradores; no obstante, el esfuerzo mayor tiene que estar enfocado en no tener que usarlos, pues si la situación en las ucis llega al límite, el cuerpo médico estará ante la difícil decisión de tener que escoger a quién le dan la oportunidad de vivir. Como dijo la alcaldesa Claudia López, “pasar por el pico de la pandemia no es pasar por una estadística ni por una curva, es pasar por una tragedia. Lo que vamos a vivir será muy difícil y muy doloroso”.

