MEDICINA
Lo que debe saber sobre el nuevo modelo de atención en salud
Más prevención, garantías de una atención integral y médico de cabecera son los ejes de la nueva reforma que presentó el Ministerio de Salud.
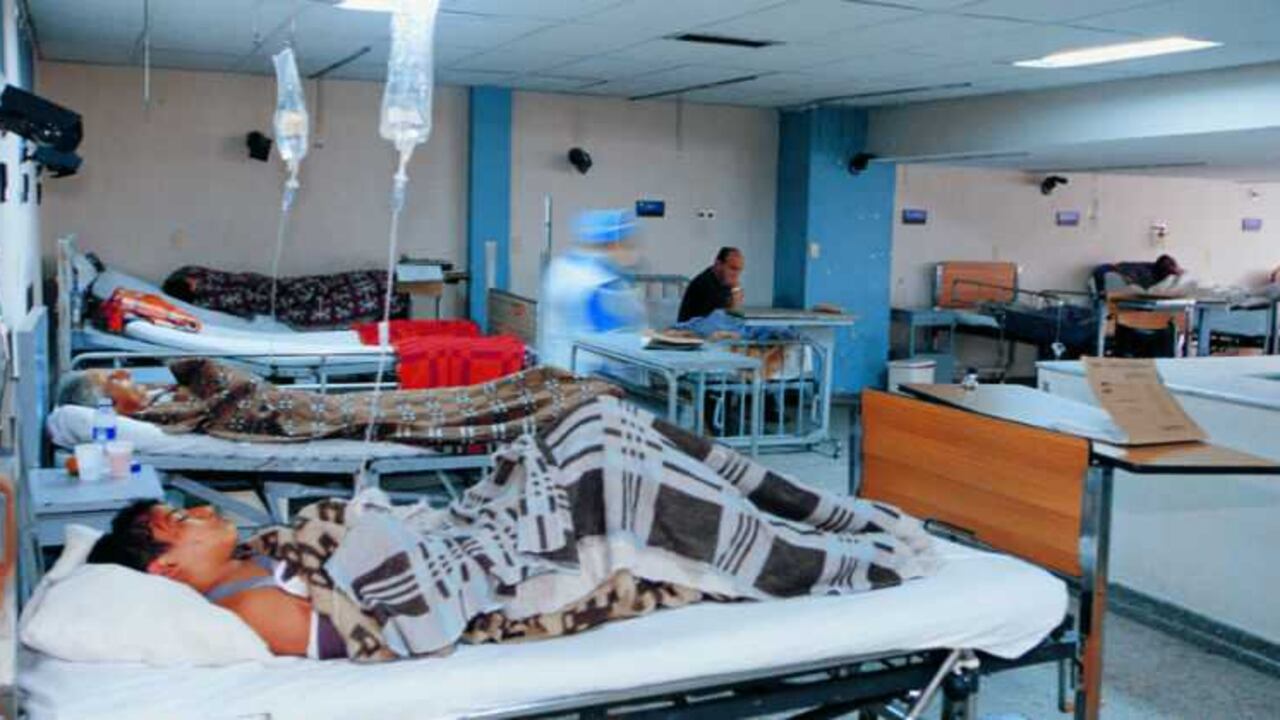
Un año después de haber sido implementada la ley estatutaria en la que la salud pasó a ser un derecho fundamental, los usuarios aún se quejan por las largas esperas en los servicios de urgencias y las trabas en los servicios de autorización. Para solucionar esos obstáculos, el Ministerio de Salud presentó recientemente el nuevo Modelo de Atención Integral en Salud (MAIS).
El pilar del nuevo modelo es el paciente y para lograrlo la prevención jugará un papel primordial. La idea es evitar que la gente solo acuda al hospital cuando tiene grandes complicaciones, que son las que le más cuestan al sistema, sino hacer promoción en salud para prevenir las enfermedades. Por eso, el gobierno planteó que la puerta de entrada a los servicios de salud no sean los servicios de urgencias de los hospitales de alto nivel, como sucede hoy, sino los centros de salud primarios, que estarán mejor dotados para atender las consultas de los colombianos. “El 80 % de estas consultas las puede atender un médico familiar”, dice el exministro Augusto Galán Sarmiento, director de Así Vamos en Salud.
Las EPS e IPS, por lo tanto, deben contar con equipos multidisciplinarios que conozcan los principales problemas de la comunidad que atienden, y realizar las distintas campañas de promoción y prevención. Esto pretende atacar a tiempo enfermedades, como las crónicas, entre las que están la diabetes, la hipertensión y las enfermedades coronarias que se pueden prevenir con cambios en el estilo de vida.
Con esto también se busca descongestionar los servicios de urgencias. La idea es que los pacientes asistan a los hospitales de primer nivel y que no tengan que esperar a estar enfermos para preocuparse por su salud. Los usuarios tendrán un médico de cabecera. Según Galán Sarmiento, el concepto de médico familiar es diferente al del médico de antaño que iba a las casas a visitar a los enfermos. “Estos médicos son especializados y pueden atender muchas cosas, incluido el control de patologías como la hipertensión, que no debe ser tema de un cardiólogo”, explica.
Esto supondrá un cambio para la gente, pues ya no podrá pedir cita con un ortopedista para que le saque una uña. El usuario estará adscrito al centro de salud más cercano, donde su médico de cabecera, cualquiera que él elija, lo atenderá. Esto busca mejorar la relación médico-paciente y que, como lo dice el viceministro Ruiz, “el profesional de la salud conozca a sus pacientes y sepa los problemas que aquejan a su comunidad”. El paciente también tendrá que ser responsable de su salud, pues, como quedo claro en la ley estatutaria, las personas tienen el compromiso de autocuidarse.
El otro gran pilar es la atención integrada. Hoy los pacientes gastan casi la mitad del tiempo de un tratamiento a la espera de que les sea autorizado. De hecho, las autorizaciones médicas son uno de los grandes problemas del actual sistema de salud. Un buen ejemplo es lo que pasa con los pacientes de leucemia, que se podrán tratar sin necesidad de esperar la respuesta de la EPS para que se acceda o no a un servicio. “Se sabe que estos niños necesitan una serie de pruebas, que son las mismas para todos”, explica Ruiz. “Lo que se busca es que todos esos exámenes estén autorizados de entrada una vez se tiene el diagnóstico”, agrega. Esto también favorecerá que el tratamiento no sea fraccionado ni haya cambios de médicos o de tratamientos en la mitad del proceso.
El otro gran cambio será cerrar las brechas de inequidad que existen en el modelo actual entre la zona central y la periferia. Como las necesidades de una comunidad en Guainía son diferentes a las de Medellín, el territorio Colombia se dividió en dos: las zonas dispersas y las urbanas. En los primeros están alta Guajira, Guainía y Chocó, entre otros. La salud irá a estas comunidades que viven apartadas y no lo contrario. Por eso se establecerán brigadas de salud que velarán por el bienestar de estas personas. “En las ciudades los riesgos son otros. El estrés la obesidad homicidio, la contaminación, entonces el modelo de atención debe ser diferente”, señala el viceministro.
Aunque el MAIS se encuentra en etapa de implementación en municipios de Guainía, La Guajira, Chocó, San Andrés y Bogotá, se espera que al finalizar el año sea implementado en todo el país. Este nuevo modelo abre las puertas para que el servicio sea más individualizado y humano y tenga una mejor calidad. Falta ver cómo se logra poner en funcionamiento y cómo las EPS logran adaptarse a este nuevo reto. El viceministro pide un poco de paciencia, pues las cosas no van a cambiar de la noche a la mañana. Pero lo cierto es que en la comunidad médica hay expectativa y según Galán, si todos marchan en ese objetivo y acogen el plan, el cambio será grande.
